![]()


Após a chegada do coronavírus, Manaus registrava 15 mortes diárias no início de abril, 78 um mês depois e atualmente essa cifra não passa de 10. Na Suécia, a média diária de mortes era 20 no início de abril, passou a 80 um mês depois e atualmente está em torno de 14.
Nenhuma das duas localidades adotou um bloqueio total à circulação de pessoas, como ocorreu em partes da China, Itália e Espanha. Então, como o número de mortes e internações está caindo ou não está subindo com a economia aberta?
Há três hipóteses em voga: distanciamento social, imunidade coletiva e bolhas de proteção.
A primeira e principal explicação, baseada em dezenas de estudos e análises de dados municipais, é que o distanciamento social praticado por parte da população surtiu efeito. Mesmo adotado de forma parcial e não obrigatória. O mesmo vale para o uso de máscaras. Não está no patamar ideal, mas tem colaborado para salvar vidas e evitar hospitais lotados. Só que alguns pesquisadores dizem que o distanciamento não explica sozinho porque o número de internações não voltou a crescer na capital amazonense, por exemplo.
A segunda hipótese tem gerado debate entre pesquisadores no Brasil: imunidade coletiva (ou “de rebanho”). Segundo essa visão, algumas cidades brasileiras atingiram um patamar de pessoas infectadas alto o suficiente (e bem menor do que se estimava) para que o vírus tivesse dificuldade para encontrar a quem infectar. A partir daí, a epidemia teria perdido força em Manaus ou São Paulo, por exemplo.
Esse conceito de imunidade coletiva, associado à estratégia de vacinação, explicaria porque não é necessário imunizar 100% da população para conter o espalhamento de uma doença. Em alguns casos, vacinar 80% já surtiria o efeito esperado porque derruba a probabilidade de uma pessoa infectada contaminar alguém suscetível. No caso da covid-19, há quem fale que isso acontece quando um terço da população foi infectada, metade do patamar estimado pela maioria dos pesquisadores, em mais de 60% (leia mais abaixo).
Mas se a parcela da população com anticorpos contra o coronavírus não passa de 8% em Manaus e de 12% em São Paulo, segundo estudos de âmbito nacional e municipal , como essas e outras cidades teriam atingido uma imunidade coletiva na pandemia atual?
Para o físico Domingos Alves, do Laboratório de Inteligência em Saúde da Faculdade de Medicina da USP de Ribeirão Preto, aventar essa hipótese de imunidade de rebanho é perigoso e antiético por diversos motivos, principalmente por falta de evidências científicas e pelo risco de fundamentar medidas de governantes contra o distanciamento social, como se o pior da pandemia já tivesse quase passado, o que poderia estimular a circulação do vírus e aumentar o número de mortes.
Segundo projeções, mais de 1 milhão de brasileiros morreriam até o país atingir a imunidade de rebanho, e mesmo assim o vírus ainda circularia e não se sabe por quanto tempo as pessoas ficam imunes a ele.
“É igual à defesa da cloroquina. Se constrói argumentos de veracidade sem evidência. E em um país onde existe um negacionismo violento, isso é até perigoso. O Brasil não achatou a curva e governantes estão tentando falsificar a ideia de controle da epidemia. Somos um dos únicos países do mundo que adotaram medidas de reabertura com o número de casos e óbitos crescendo.”
Segundo ele, é questão de tempo até novas ondas de infecções e mortes em cidades que atualmente registram quedas nesses índices.
Por fim, a terceira possível explicação para o recuo da pandemia em algumas cidades brasileiras passa por bolhas de proteção, que, a grosso modo, incorpora as hipóteses de distanciamento social e imunidade coletiva.
Nesta visão, a doença tem dificuldade de circular porque parcelas da população são expostas inicialmente ao vírus, mas em geral não convivem tanto com outros grupos sociais que não foram expostos. Assim, surgem “bolhas” em que distanciamento e imunidade coletiva surtem efeito a ponto de “confinar” o espalhamento do coronavírus.
Mas isso varia muito de uma região para outra das cidades. Quanto mais adensadas e precárias as condições de vida de um bairro, mais vulneráveis serão os moradores dele. Segundo estudos do grupo de pesquisadores Ação Covid-19, esse equilíbrio é tão instável que o contato com pessoas doentes de outros bairros ou cidades pode, por exemplo, estourar essas bolhas de proteção e resultar em novas ondas de infecção.
Por que imunidade coletiva desperta tanto debate?
Esse conceito de imunidade de grupo gera controvérsia desde o início da pandemia. Inicialmente, o debate girava em torno da possibilidade de orientar estratégias dos países contra a doença.
Seria possível um país deixar de adotar quarentenas até que a população atingisse o patamar de imunidade coletiva necessário para conter o vírus? O Reino Unido cogitou seguir essa linha, mas as projeções de que isso levaria a milhares de mortes fizeram o governo recuar. A Suécia segue mais ou menos nessa vertente.
Um ponto central no debate atual sobre imunidade coletiva envolve lugares onde os casos caíram sem quarentenas e poderiam estar mais “protegidos” contra novas ondas de doenças, como a Suécia.
Qual foi o resultado da estratégia sueca? Até agora, em comparação aos vizinhos nórdicos, a Suécia teve até sete vezes mais mortes e o declínio econômico foi equivalente ao de quem fechou comércios e escolas (já que habitantes evitaram circular nas ruas).
Mas o número de mortes tem caído no país, algo que reacende o debate sobre imunidade coletiva. O país nórdico teria atingido o patamar, que seria muito menor do que se estima? Há menos pessoas suscetíveis do que se imagina, já que há outras defesas do corpo que podem combater o coronavírus além dos anticorpos, como as células T (leia mais abaixo)?

Em geral, calcula-se o patamar hipotético para conter a circulação do vírus a partir do número de pessoas que podem ser contaminadas por alguém com a doença. No caso da covid-19, estima-se que 10 infectados têm o potencial de transmitir o vírus para cerca de 25 pessoas.
Pesquisadores consideram que, no caso da covid-19, o patamar é de pelo menos 60% da população. Em linhas gerais, sem ponderar a vulnerabilidade de cada faixa etária, isso representaria pelo menos 127 milhões de brasileiros infectados e 1,3 milhão de mortos, sem contar o impacto da falta de leitos hospitalares e as sequelas em pacientes recuperados, que relatam fadiga e falta de ar meses depois da infecção .
Esse patamar de pelo menos 60% não é igual para todos os habitantes. Varia conforme o país, a faixa etária, a adesão ao distanciamento e a condição socioeconômica, por exemplo.
O debate ganhou força com números de um estudo publicado na revista Science sobre o tema, considerando essa heterogeneidade de suscetibilidade em uma população.
Segundo pesquisadores da Universidade de Estocolmo, na Suécia, e da Universidade de Nottingham, no Reino Unido, esse patamar pode ser de 43% ou até mesmo 34%, se a taxa de contágio da covid-19 for menor do que se imagina (em média, 10 infectados contaminariam 20 pessoas em vez de 25).
Mas os editores da própria Science publicaram uma carta em que afirmam que mesmo que a previsão mais otimista de 43% esteja correta, não há nenhum estudo que aponte que qualquer país esteja próximo da imunidade coletiva . “A continuidade de intervenções não farmacêuticas (como distanciamento social) ao redor do mundo ainda é de grande importância.” Enfim, novas ondas de infecção não estão descartadas.
Bolhas de proteção podem explicar a queda em Manaus e São Paulo?
O debate sobre imunidade coletiva no Brasil se concentra principalmente sobre o que está acontecendo em Manaus e São Paulo. Como a pandemia pode recuar se não há gente suficiente com anticorpos e se muitos não aderem ao distanciamento social?
Hoje, a Organização Mundial da Saúde (OMS) trabalha com uma taxa de prevalência de anticorpos em cerca de 14% da população da capital do Amazonas e pouco mais de 3% em São Paulo. Segundo o biológo Fernando Reinach, um estudo na cidade de São Paulo apontou que regiões mais pobres da capital paulista registravam 16% de infectados em junho.
Você viu?
"Em Manaus, o número de casos subiu rapidamente, não foram adotadas medidas drásticas de isolamento social, os mortos foram enterrados em valas comuns no pico, e logo em seguida o número de casos diminuiu. Qual a causa dessa rápida queda do número de infectados em Manaus? Teria a cidade atingido a imunidade de rebanho? Um modelo matemático demonstra que isso pode ter ocorrido, e talvez esteja ocorrendo em cidades como São Paulo", escreveu Reinach em sua coluna no jornal O Estado de S. Paulo no sábado.
(Estudos do projeto Monitoramento Covid-19, do qual Reinach é membro, apontaram que no fim de junho 11% da população da cidade de São Paulo tinha anticorpos contra covid-19 . A taxa entre pessoas que não concluíram o ensino fundamental era 23%, ante os 5% entre aqueles com diploma universitário.)
A física Patricia Magalhães, pesquisadora da Universidade de Bristol, no Reino Unido, e seus colegas do grupo de cientistas Ação Covid-19 apontam outra hipótese para a queda do contágio em São Paulo: um fenômeno conhecido como bolha de proteção.
Essa hipótese é calculada por meio de um modelo matemático multiagente, que simula a interação das pessoas na pandemia da vida real. Nele, o espalhamento da doença em uma localidade é estimado a partir dos contatos pessoais dentro de um espaço delimitado (como um bairro, por exemplo).
As “pessoas” são colocadas dentro desta grade e se movem independente e aleatoriamente ao longo do tempo. Quando elas se encontram nesse cenário hipotético, mas não estão infectadas, seguem o rumo. Quando uma delas está infectada, pode passar a doença para a outra.
Com o tempo, o distanciamento (pessoas paradas ou transitando menos) e a imunização crescente reduzem as possibilidades de transmissão do vírus de uma pessoa para outra dentro de uma bolha.
Mas a transmissão não é igual em todos os bairros de uma cidade, e depende da vulnerabilidade dessas pessoas à contaminação onde elas vivem.
Para traduzir isso em números, Magalhães e outros pesquisadores inserem nos cálculos o IDH (índice de desenvolvimento humano) ou o Índice de Proteção Covid-19 (IPC19), criado pelo grupo Ação Covid-19. Este indicador leva em conta fatores socioeconômicos para definir quão protegidas ou desprotegidas estão as pessoas de diferentes classes. Número de moradores na mesma casa, saneamento básico, densidade demográfica, renda familiar, raça ou cor de pele.
Além das condições sociais, há outros três grandes parâmetros usados nesses cálculos: 1. a quantidade de pessoas que adere ao distanciamento social; 2. a densidade demográfica de cada região; 3. o número de pessoas que desenvolveram anticorpos. Quem quiser pode fazer as simulações neste link aqui .
“O nosso modelo mostrou que a taxa de contaminação na cidade de São Paulo está caindo. E fomos surpreendidos por esse resultado. Ao tentar entendê-lo a fundo, observamos que as pessoas tendem a contaminar mais seu entorno, onde as pessoas ao seu redor não são mais suscetíveis, ou porque estão isoladas ou porque já tiveram a doença. Isso leva a uma redução da propagação da doença”, afirmou Magalhães à BBC News Brasil. O mesmo pode estar acontecendo em Manaus.
A cientista ressalta, no entanto, que esse equilíbrio é frágil porque o vírus não deixa de circular e não se sabe exatamente onde regiões das cidades vivem essa situação porque há poucos testes de covid-19 para identificar quem está infectado e quem já produziu anticorpos.
Como essas bolhas não são isoladas, no momento em que o distanciamento social cai ou uma pessoa infectada de outro bairro ou município adentra uma área em “equilíbrio instável”, a doença pode voltar a se espalhar com força novamente.
Vale lembrar que o número de infecções têm caído nas capitais de São Paulo e do Amazonas, mas crescido nas cidade do interior desses Estados.
O que são as células T e por que são associadas à queda de mortes na Suécia?
Imunidade é o conjunto de mecanismos do corpo que nos protegem de infecções. É uma complexa rede de células, órgãos e tecidos que trabalham juntos para se defender contra microrganismos e substâncias tóxicas que podem nos deixar doentes.
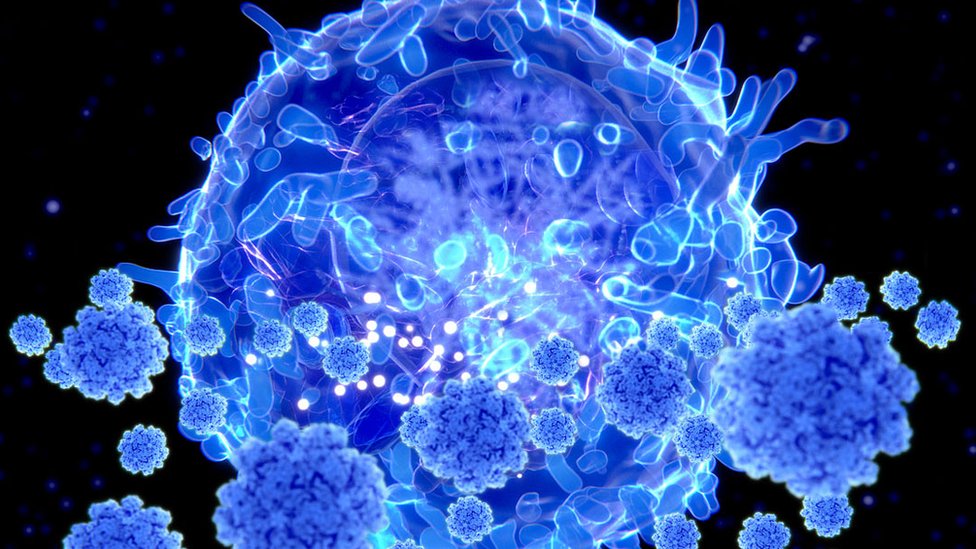
Existem dois tipos de imunidade: a inata (ou natural) e a adaptativa.
A primeira está sempre pronta para agir quando qualquer invasor é detectado no corpo. Ela inclui a liberação de substâncias químicas que causam inflamação e células brancas capazes de destruir células infectadas. Mas esse sistema não é específico para o coronavírus. Ele não irá aprender e tampouco lhe dará imunidade contra a covid-19.
A segunda, a resposta adaptativa, é dividida em dois ramos: imunidade derivada de anticorpos, também denominada imunidade humoral, e imunidade celular exercida por células chamadas linfócitos T (ou células T), conhecida como resposta celular. Esta pode atacar apenas as células infectadas com o vírus, por exemplo.
E o que isso tem a ver com o debate sobre imunidade coletiva, bolhas de proteção e distanciamento social?
O caso da Suécia pode ser ilustrativo para explicar essa relação. O país nórdico, como dito anteriormente, decidiu não adotar medidas duras de restrição à circulação de pessoas como forma de combater a covid-19.
Em relação aos países vizinhos, a média de mortes por 1 milhão de habitantes na Súecia por covid-19 chegou a ser quatro vezes a da Finlândia e sete vezes a da Noruega. Desde meados de maio, nenhum país da região passa de 15 novos casos diários por 1 milhão de habitantes, exceto a Suécia, atualmente com 40.
Mas a doença não se espalhou de forma descontrolada em território sueco, com hospitais lotados e milhares de mortos. O número de infecções e mortes em território sueco tem caído.
A principal explicação é que, mesmo sem quarentenas ou lojas fechadas, a maioria da população circulou menos na rua. Dados de celulares coletados pela Apple e pelo Google apontam isso, por exemplo.
Mas o debate sobre o recuo da pandemia na Suécia passa também pelo impacto da quantidade de pessoas imunes. No fim de abril, pico da doença na Suécia, estudos oficiais apontavam que apenas 7,3% da população na região de Estocolmo haviam produzido anticorpos contra a doença.
Por outro lado, um estudo liderado pelo instituto sueco Karolinksa apontou que pessoas que testaram negativo para anticorpos contra o coronavírus ainda podem ter alguma imunidade .
Para cada pessoa que testou positivo para anticorpos, o estudo encontrou duas que tinham células T específicas que identificam e atacam células infectadas pelo Sars-CoV-2. Ou seja, a quantidade de pessoas imunes ao novo coronavírus pode ser muito maior do que apontam os estudos que quantificam pessoas com anticorpos.
Essa presença das células T foi observada também em pessoas que tiveram casos leves ou sem sintomas de covid-19. Mas ainda não está claro se isso apenas protege esse indivíduo ou se também pode impedi-lo de transmitir a infecção a outras pessoas.
Uma característica particular do segundo tipo de imunidade do corpo humano, o adaptativo, é que ele deixa memória. Mas o novo coronavírus, Sars-CoV-2, não é conhecido há tempo suficiente para se saber o quanto dura essa memória de imunidade contra ele.
Há relatos preliminares de pessoas que parecem ter sido infectadas mais de uma vez pelo novo coronavírus em um período curto de tempo. Mas o consenso científico é de que a questão eram os testes, com os pacientes sendo incorretamente informados de que estavam livres do vírus.
Já assistiu aos nossos novos vídeos no YouTube ? Inscreva-se no nosso canal!